Аритмия
Нарушения ритма сокращений сердца по регулярности, частоте и источнику ритма называется аритмией.
Аритмии определяются как при органическом поражении сердца (пороки сердца, инфаркт миокарда и проч.), так и при изменении водно-солевого баланса, сбоях в функционировании вегетативной, нервной системы, интоксикациях. Аритмии могут встречаться у совершенно здоровых людей как результат простуды, выраженного переутомления, а также после приема алкоголя.
Некоторые нарушения сердечного ритма человек может не ощущать, они не осложняются какими-либо последствиями (предсердная экстрасистолия, синусовая тахикардия), и в большинстве случаев говорят об имеющейся патологии, не затрагивающей сердце (к примеру, повышенной функции щитовидки). Самые опасные разновидности тахикардии – желудочковые, у 83 пациентов из 100 они заканчиваются летальным исходом. Не меньшую опасность для жизни представляют брадикардии, в особенности АВ-блокады, которые сопровождаются внезапными непродолжительными потерями сознания. Как свидетельствует статистика, они являются причиной внезапной смерти в 17 случаях из 100.
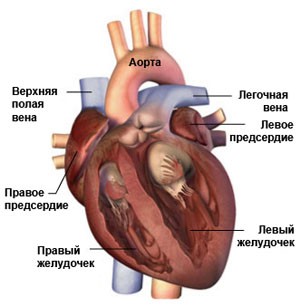
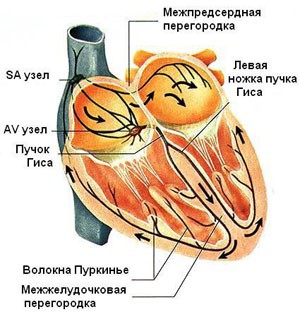
Несмотря на то, что генерировать электрические импульсы могут все элементы проводящей системы, синусовый узел (SA), который находится в правом предсердии, в верхней его части, является главной электростанцией. Он определяет нужную частоту работы сердца (для спокойного состояния норма 60-80 ударов за минуту, во сне количество ударов уменьшается, а при физических нагрузках, наоборот, возрастает).
Зародившиеся в синусовом узле импульсы, подобно солнечным лучам, распространяются во все стороны. Некоторые импульсы вызывают возбуждение и сокращение предсердий, еще часть импульсов направляется к следующей «электростанции» - АV-узлу (атриовентрикулярному узлу) по специальным путям. В этой точке происходит замедление движения импульса (предсердиям требуется время для сокращения и перегонки крови в желудочки). После этого происходит распространение импульсов к пучку Гиса, делящемуся, в свою очередь, на две ножки.
При помощи волокон Пуркинье правая ножка пучка проводит импульсы к сердцу, его правому желудочку. Соответственно, левая ножка пучка отправляет импульсы по направлению к левому желудочку, что вызывает их возбуждение и сокращение. Подобным образом строится ритмичная работа человеческого сердца.
Проблемы, которые могут появиться в работе проводящей системы сердца:
во-первых, в одной из «электростанций» может нарушиться образование импульса,
во-вторых, в одном из участков системы, которую мы описали выше, нарушается проведение импульса.
Как в первом, так и во втором случае, в роли основного проводника ритма выступает следующая по цепи «электростанция». Но при этом снижается частота сердечных сокращений.
Вывод: проводящая система сердца обладает многоуровневой защитой от резкой остановки деятельности сердца. Однако нарушения в ее работе имеют место быть. Такие нарушения и вызывают появление аритмии.
урежением сердечных сокращений (меньше 60 ударов за минуту) – в таком случае речь идет о брадикардии (от слова bradi, что означает «редкий),
учащением сердечных сокращений (свыше 100 ударов за минуту) – это называется тахикардией (от слова tahi, означающего «частый),
нерегулярностью сердечных сокращений.
Известно много разновидностей аритмии. Ниже мы рассмотрим механизмы наиболее типичных и часто встречающихся видов.
Главные разновидности брадикардии:
АВ-блокада, или атриовентрикулярная блокада,
синдром слабости синусового узла.
Нерегулярный сердечный ритм:
экстрасистолия.
Главные разновидности тахикардии:
мерцательная аритмия - фибрилляция предсердий,
желудочковая тахикардия,
наджелудочковые, или суправентрикулярные, тахикардии.
Симптомы, сопровождающие брадикардию:
головокружение;
общая слабость;
потемнение в глазах;
одышка;
предобморочное состояние («хочется держаться за что-то, чтобы не упасть»);
быстрая утомляемость.
ВНИМАНИЕ! Опасными проявлениями брадикардии являются непродолжительные приступы потери сознания, длящиеся секунды, – «шел-шел, очнулся лежащим на полу». Перед подобным приступом у больного может появиться ощущение «прилива жара к голове».
NB! Брадикардии не свойственна длительная потеря сознания (больше 5-10 минут).
Симптомы, сопровождающие тахикардию:
одышка;
чувство учащенного сердцебиения;
быстрая утомляемость;
общая слабость.
ВНИМАНИЕ! Определенные виды тахикардии, такие как фибрилляция желудочков или желудочковая тахикардия, могут закончиться клинической смертью, поэтому требуется незамедлительная реанимация (дефибрилляция).
нарушение водно-солевого обмена (изменение уровня натрия, калия, магния, кальция в крови);
эндокринные нарушения: повышение в крови уровня гормонов надпочечников (адреналин) и щитовидной железы (тиреотоксикоз), снижение уровня сахара в крови;
интоксикации (курение, алкоголь, побочные действия лекарств, наркотические средства);
нарушение кислотно-щелочного баланса (изменение уровня углекислого газа и кислорода в крови);
пороки сердца;
атеросклероз (характеризуется сужением сосудов, что вызывает нарушение кровоснабжения сердца и органов);
сердечная недостаточность.
нарушение или особенности проведения импульса в каком-либо участке проводящей сердечной системы: трепетание предсердий, атриовентрикулярная блокада;
нарушение образования импульса в каком-либо из «звеньев» проводящей сердечной системы: избыточная (патологическая) активность - это экстрасистолия, наджелудочковые или желудочковые тахикардии.
Когда точно определена разновидность аритмии, назначают вторичную профилактику. Вторичную профилактику не проводят при брадикардии.
При тахикардиях применяют некоторые антиаритмические лекарственные средства: Антагонисты кальция (Дилтиазем, Верапамил); Соталекс; Адреноблокаторы (Эгилок, Анаприлин, Конкор, Атенолол); Кардарон; Пропанорм; Аллапинин и другие.
ВНИМАНИЕ! Препараты, которые обладают антиаритмическим действием ни в коем случае нельзя принимать, не посоветовавшись с врачом, потому что на фоне их приема могут появиться опасные для жизни состояния, такие как, например, появление новой разновидности аритмии или усугубление ее течения.
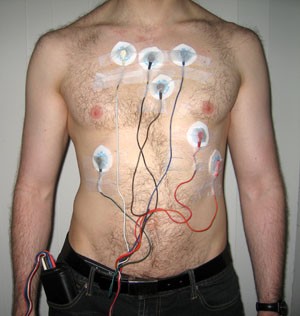
На втором этапе проводится регистрация электрокардиограммы. Впрочем, выявить аритмию на кардиограмме можно, только при условии ее постоянства и устойчивости. Ввиду того что многие виды аритмии обладают пароксизмальным, то есть временным характером, зачастую появляется необходимость проведения Холтеровского мониторирования – 24-часовой регистрации электрокардиограммы. Для этого на теле больного устанавливают датчики, которые соединяются с компактным прибором, по размерам схожим с фотоаппаратом, постоянно регистрирующим электрокардиограмму при привычном жизненном режиме пациента. Есть вероятность, что и при таком мониторировании аритмия не будет выявлена.
В таком случае назначают специальные исследования, которые могут спровоцировать появление аритмии и выявить ее механизм:
инвазивное (внутрисердечное) электрофизиологическое исследование;
тилт-тест;
чреспищеводная стимуляция сердца.
Лечение может быть двух видов:
лекарственными препаратами,
хирургическое (катетерная деструкция, установка электрокардиостимулятора).
Аритмии определяются как при органическом поражении сердца (пороки сердца, инфаркт миокарда и проч.), так и при изменении водно-солевого баланса, сбоях в функционировании вегетативной, нервной системы, интоксикациях. Аритмии могут встречаться у совершенно здоровых людей как результат простуды, выраженного переутомления, а также после приема алкоголя.

Некоторые нарушения сердечного ритма человек может не ощущать, они не осложняются какими-либо последствиями (предсердная экстрасистолия, синусовая тахикардия), и в большинстве случаев говорят об имеющейся патологии, не затрагивающей сердце (к примеру, повышенной функции щитовидки). Самые опасные разновидности тахикардии – желудочковые, у 83 пациентов из 100 они заканчиваются летальным исходом. Не меньшую опасность для жизни представляют брадикардии, в особенности АВ-блокады, которые сопровождаются внезапными непродолжительными потерями сознания. Как свидетельствует статистика, они являются причиной внезапной смерти в 17 случаях из 100.
За счет чего обеспечивается нормальный ритм сердца
Нормальный сердечный ритм обеспечивает проводящая система сердца, представляющая собой последовательную сеть узлов («электростанций»), которая состоит из скоплений высокоспециализированных клеток. Эти клетки обладают способностью создавать и проводить по конкретным волокнам и пучкам электрические импульсы, вызывающие, в свою очередь, возбуждение и сокращение сердечной мышцы (миокарда).Несмотря на то, что генерировать электрические импульсы могут все элементы проводящей системы, синусовый узел (SA), который находится в правом предсердии, в верхней его части, является главной электростанцией. Он определяет нужную частоту работы сердца (для спокойного состояния норма 60-80 ударов за минуту, во сне количество ударов уменьшается, а при физических нагрузках, наоборот, возрастает).
Зародившиеся в синусовом узле импульсы, подобно солнечным лучам, распространяются во все стороны. Некоторые импульсы вызывают возбуждение и сокращение предсердий, еще часть импульсов направляется к следующей «электростанции» - АV-узлу (атриовентрикулярному узлу) по специальным путям. В этой точке происходит замедление движения импульса (предсердиям требуется время для сокращения и перегонки крови в желудочки). После этого происходит распространение импульсов к пучку Гиса, делящемуся, в свою очередь, на две ножки.
При помощи волокон Пуркинье правая ножка пучка проводит импульсы к сердцу, его правому желудочку. Соответственно, левая ножка пучка отправляет импульсы по направлению к левому желудочку, что вызывает их возбуждение и сокращение. Подобным образом строится ритмичная работа человеческого сердца.

Проблемы, которые могут появиться в работе проводящей системы сердца:
во-первых, в одной из «электростанций» может нарушиться образование импульса,
во-вторых, в одном из участков системы, которую мы описали выше, нарушается проведение импульса.
Как в первом, так и во втором случае, в роли основного проводника ритма выступает следующая по цепи «электростанция». Но при этом снижается частота сердечных сокращений.
Вывод: проводящая система сердца обладает многоуровневой защитой от резкой остановки деятельности сердца. Однако нарушения в ее работе имеют место быть. Такие нарушения и вызывают появление аритмии.
Виды аритмии
Аритмии представляют собой нарушения сердечного ритма, сопровождающиеся:урежением сердечных сокращений (меньше 60 ударов за минуту) – в таком случае речь идет о брадикардии (от слова bradi, что означает «редкий),
учащением сердечных сокращений (свыше 100 ударов за минуту) – это называется тахикардией (от слова tahi, означающего «частый),
нерегулярностью сердечных сокращений.
Известно много разновидностей аритмии. Ниже мы рассмотрим механизмы наиболее типичных и часто встречающихся видов.
Главные разновидности брадикардии:
АВ-блокада, или атриовентрикулярная блокада,
синдром слабости синусового узла.
Нерегулярный сердечный ритм:
экстрасистолия.
Главные разновидности тахикардии:
мерцательная аритмия - фибрилляция предсердий,
желудочковая тахикардия,
наджелудочковые, или суправентрикулярные, тахикардии.
Симптомы аритмии
Между симптомами редкого ритма (брадикардии) и частого ритма (тахикардии) имеются некоторые различия.Симптомы, сопровождающие брадикардию:
головокружение;
общая слабость;
потемнение в глазах;
одышка;
предобморочное состояние («хочется держаться за что-то, чтобы не упасть»);
быстрая утомляемость.
ВНИМАНИЕ! Опасными проявлениями брадикардии являются непродолжительные приступы потери сознания, длящиеся секунды, – «шел-шел, очнулся лежащим на полу». Перед подобным приступом у больного может появиться ощущение «прилива жара к голове».
NB! Брадикардии не свойственна длительная потеря сознания (больше 5-10 минут).
Симптомы, сопровождающие тахикардию:
одышка;
чувство учащенного сердцебиения;
быстрая утомляемость;
общая слабость.
ВНИМАНИЕ! Определенные виды тахикардии, такие как фибрилляция желудочков или желудочковая тахикардия, могут закончиться клинической смертью, поэтому требуется незамедлительная реанимация (дефибрилляция).
Появление аритмии
Способствовать возникновению аритмии в человеческом сердце могут:нарушение водно-солевого обмена (изменение уровня натрия, калия, магния, кальция в крови);
эндокринные нарушения: повышение в крови уровня гормонов надпочечников (адреналин) и щитовидной железы (тиреотоксикоз), снижение уровня сахара в крови;
интоксикации (курение, алкоголь, побочные действия лекарств, наркотические средства);
нарушение кислотно-щелочного баланса (изменение уровня углекислого газа и кислорода в крови);
пороки сердца;
атеросклероз (характеризуется сужением сосудов, что вызывает нарушение кровоснабжения сердца и органов);
сердечная недостаточность.
Причины аритмии
В упорядоченной работе проводящей сердечной системы могут появиться следующие проблемы:нарушение или особенности проведения импульса в каком-либо участке проводящей сердечной системы: трепетание предсердий, атриовентрикулярная блокада;
нарушение образования импульса в каком-либо из «звеньев» проводящей сердечной системы: избыточная (патологическая) активность - это экстрасистолия, наджелудочковые или желудочковые тахикардии.
Профилактика аритмии
В большинстве случаев аритмии являются признаком или осложнением основного заболевания. По этой причине предупреждением развития аритмий будет адекватное и вовремя начатое лечение имеющихся хронических или острых болезней.Когда точно определена разновидность аритмии, назначают вторичную профилактику. Вторичную профилактику не проводят при брадикардии.
При тахикардиях применяют некоторые антиаритмические лекарственные средства: Антагонисты кальция (Дилтиазем, Верапамил); Соталекс; Адреноблокаторы (Эгилок, Анаприлин, Конкор, Атенолол); Кардарон; Пропанорм; Аллапинин и другие.
ВНИМАНИЕ! Препараты, которые обладают антиаритмическим действием ни в коем случае нельзя принимать, не посоветовавшись с врачом, потому что на фоне их приема могут появиться опасные для жизни состояния, такие как, например, появление новой разновидности аритмии или усугубление ее течения.
Диагностика аритмии
На первых этапах диагностики аритмии важную роль играет определение клинических проявлений, свойственных нарушению сердечного ритма (об этом мы говорили в разделе «Симптомы аритмии»).На втором этапе проводится регистрация электрокардиограммы. Впрочем, выявить аритмию на кардиограмме можно, только при условии ее постоянства и устойчивости. Ввиду того что многие виды аритмии обладают пароксизмальным, то есть временным характером, зачастую появляется необходимость проведения Холтеровского мониторирования – 24-часовой регистрации электрокардиограммы. Для этого на теле больного устанавливают датчики, которые соединяются с компактным прибором, по размерам схожим с фотоаппаратом, постоянно регистрирующим электрокардиограмму при привычном жизненном режиме пациента. Есть вероятность, что и при таком мониторировании аритмия не будет выявлена.

Мониторирование по Холтеру
В таком случае назначают специальные исследования, которые могут спровоцировать появление аритмии и выявить ее механизм:
инвазивное (внутрисердечное) электрофизиологическое исследование;
тилт-тест;
чреспищеводная стимуляция сердца.
Лечение аритмии
Терапевтические мероприятие назначает врач, опираясь на данные о разновидности и тяжести аритмии. Лечить данное заболевание самостоятельно строго запрещено. Лечение аритмии, особенно на стадии выбора препарата, требует частого контроля электрокардиограммы.Лечение может быть двух видов:
лекарственными препаратами,
хирургическое (катетерная деструкция, установка электрокардиостимулятора).
| Ваша оценка: |
Спасибо за информацию. Мне 21, а уже определили наличие аритмии... У матери также она была.
Полезная информация но мой случай сложнее и на него я не нашла ответа
у меня аритмия,я её чувствую и сам и автомат.тонометр показывает аритмию,но других симптомов:одышка,головокружение,потемнение в глазах,утомляемости,обморочного состояния и др.-
я не чувствую .Мне прописали для лечения аспирин,равел sr и предуктал/ аритмия не проходит.
Что делать?
я не чувствую .Мне прописали для лечения аспирин,равел sr и предуктал/ аритмия не проходит.
Что делать?
СЛАБОСТЬ,ЗАДЫХАЛСЯ.УВЕЗЛА СКОРАЯ - АРИТМИЯ.
Всё бы хорошо, но исследователи сердца забыли про механическую составляющую возбуждения сердца. Знали до 1907 года, но когда изобрели ЭКГ - забыли. Забыли на 105 лет. Посчитали, что все беды только из-за проводящей системы сердца, и лоханулись... Досада, но по-прежнему стоят на своём. Отсюда острая проблема с ССЗ. Читайте "гипотеза аритмии фибрилляции"
Здравствуйте! Холтеровское мониторирование показало 1061наджелудочковая экстрасистола, в том числе одиночные,парные, групповые, эпизоды би-,три- и квадригеминии, циркадный тип смешанный. Иногда эти экстрасистолы быывают до 20 в минуту и появляется щемящие боли в сердце, слабость и утомляемость. Что делать? Врач выписал кардиомагнил и статины, но через месяц приема ничего не изменилось.

